Rückenschmerzen: ein akuter Notfall? 3 Fragezeichen, 4 Red Flags und «The Big 5»
Lumbale Rückenschmerzen stehen nach wie vor weit oben in der Liste der globalen akuten und chronischen Erkrankungen und Verletzungen und sind Nummer Eins der muskuloskelettalen Erkrankungen (Lancet Global Burden Disease Study 2019). Demzufolge sind sie auch eine der Hauptgründe für einen Arztbesuch in der Praxis oder im Spital. Aber welche Rückenprobleme gelten als Notfall? Und welche Alarmsignale verlangen ein sofortiges Handeln oder dringend eine Operation? Dieser Ratgeber gibt Ihnen eine Wegleitung, wann und wie Sie im Praxisalltag sofort reagieren sollten.
Die wenigsten Rückenpatienten sind Notfallpatienten. Unter 1% der Konsultationen in den Praxen sind ernste spinale Pathologien. Weiter weisen nur 3-7% der Patienten in der Notfallambulanz der Spitaler spinale Pathologien auf, die eine sofortige oder dringliche Behandlung bedürfen. In den meisten Fällen kann also eine geeignete konservative Therapie in Ruhe geplant und durchgeführt werden. Der überwiegende Teil der Patienten mit akuten Rückenschmerzen erholt sich dann auch innerhalb von 6 Wochen. Leider erleiden ca. 70% eine erneute Schmerzepisode im folgenden Jahr. Bei 10-20% der Patienten halten die Schmerzen an, so dass man nach drei Monaten Symptomdauer von chronischen Schmerzen sprechen kann.
Aber: Wann ist ein Patient nun ein Notfall? Und was würde mit ihm passieren, wenn man nicht rechtzeitig reagiert und etwas verpasst?
Drei Fragen zur Definition eines Rückennotfalls
Wenn Sie einen Rückenschmerzpatienten als erstbehandelnder Arzt sehen, müssen Sie sich in der Praxis drei Fragen zum Zustand seiner Wirbelsäule stellen:
- Liegt eine relevante Nervenkompression vor?
- Liegt eine Infektion vor?
- Liegt eine Fraktur vor?
Relevante Nervenkompression können verschiedene Ursachen haben und sind bei rascher Entwicklung meist auf eine akute Diskushernie oder eine Fraktur zurückzuführen. Bei langsamem Verlauf ist eher (nicht immer) an eine schleichend degenerative oder Tumorgenese zu denken.
Bei der Frage nach einer Infektion muss anamnestisch geklärt werden, ob ein wirbelsäulenchirurgischer Eingriff einschliesslich einer Infiltration/Injektion kürzlich durchgeführt wurde oder ob Risikofaktoren für eine hämatogene Infektausbreitung bestehen. Spinale Frakturen weisen entweder eine traumatische oder pathologische (Tumor, Osteoporose) Genese auf.
Vier Alarmsignale als «Red Flags»
Zur Beantwortung der obigen Fragen in Bezug auf eine mögliche Rückennotfalldiagnose helfen dann die sogenannten «Red Flags», also klinische Symptome, welche auf ernsthafte spinale Erkrankungen hinweisen. Die klassischen vier sind:
- Fieber
- Konstante Schmerzen (evtl. nachts verstärkt)
- Neurologische Ausfälle
- Rasch zunehmende Deformitäten (z.B. Kyphosierungen)
Insgesamt können allerdings mehr als 84 «Red Flags» aus dem Bereich: Anamnese, Symptomatik und klinische Befunde unterschieden werden. Die prädiktiven Werte, also die Wahrscheinlichkeit, dass bei Vorliegen dieser «Red Flags» tatsächlich eine ernsthafte spinale Pathologie vorliegt, ist in der Realität recht niedrig. Die Verdachtsdiagnose bestätigt sich zum Beispiel nur bei ca. 20% der Patienten mit nächtlich verstärkten Rückenschmerzen, bei ca. 30% bei Vorhandensein einer Reithosenanästhesie oder anamnestischen Blasenfunktionsstörung, aber bei 75%, wenn eine sonografische Blasenüberfüllung vorliegt. (Am J Med. 2020. Low Back Pain in the Emergency Department: Prevalence of Serious Spinal Pathologies and Diagnostic Accuracy of Red Flags. Galliker G.)
Fünf Hauptdiagnosen als «The Big Five»

Die Vielzahl der spinalen Notfallpathologien können in fünf Hauptdiagnosen, «The Big Five», aufgeteilt werden. Diese Gruppen müssen in jedem Fall erkannt werden. Warum stellen diese Diagnosen einen Notfall dar? Weil das Nicht-Erkennen eine weitere und permanente Schädigung des Patienten zur Folge haben kann:
| Diagnose | Mögliche permanente Schädigung |
|---|---|
| 1. Cauda equina Syndrom | Bleibende Lähmungen der unteren Extremität einschliesslich Blasen-/Mastdarmfunktionsstörung |
| 2. Cervicale (thorakale) Myelopathie | Komplexe neurologische Residuen, je nach Niveau einschliesslich spastischer Lähmung der Extremitäten |
| 3. Fraktur (traumatisch/ pathologisch) | Neurologische Störungen, zunehmende Deformität und vermeidbare Folgeoperationen |
| 4. Infekt/Spondylodiszitis | Septischer Schock und Destruktion der Wirbelsäule |
| 5. Tumor/ Metastase | Neurologische Störungen, zunehmende Deformität und Verschlechterung der Tumorprognose |
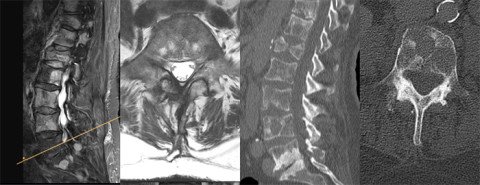
Bei Vermutung einer dieser Notfalldiagnosen ist der nächste Schritt die bildgebende Diagnostik mittels konventioneller Röntgenaufnahmen und Magnetresonanztomografie und/oder Computertomografie der Wirbelsäule. Je nach Symptomatik und Dynamik des Geschehens sollte dies in einem wirbelsäulenchirurgischen Zentrum erfolgen, vor allem wenn eine akute hochgradige Lähmung vorliegt und damit die Notwendigkeit einer operativen Versorgung am selben Tag wahrscheinlich ist (wie z.B. bei einem Cauda equina Syndrom).
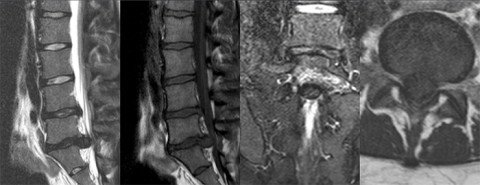
1. Cauda equina Syndrom
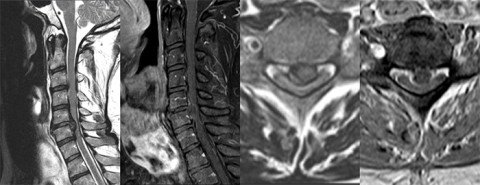
2. Cervicale (thorakale) Myelopathie
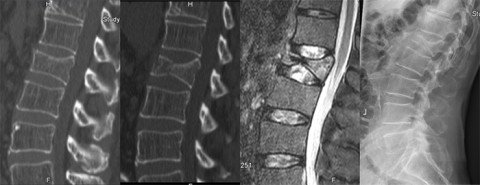
3. Fraktur (traumatisch/pathologisch)
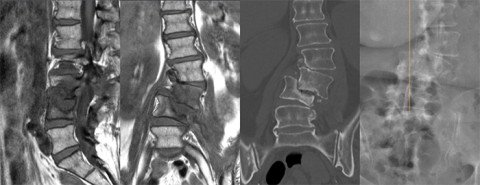
4. Infekt/Spondylodiszitis
5. Tumor/Metastase
Diese Übersicht soll eine einprägsame Hilfe für den hausärztlichen Alltag für das Erkennen eines Wirbelsäulennotfalls geben. Naturgemäss können hier nicht alle Aspekte vollumfänglich abgedeckt werden. Bei Unklarheiten oder kurzfristigen Fragen können Sie sich jederzeit gerne telefonisch oder per E-Mail an die Wirbelsäulenchirurgie wenden.
Autor: PD Dr. med. Daniel Haschtmann, Leitender Arzt Wirbelsäulenchirurgie, Orthopädie und Neurochirurgie